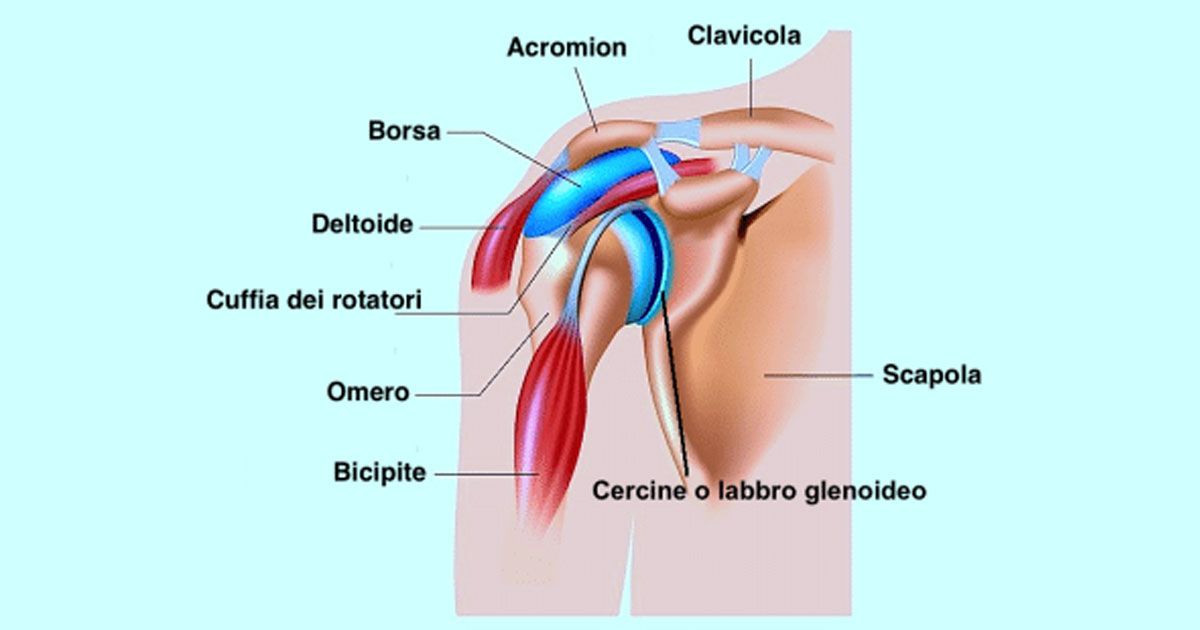
In caso di paziente con lussazione alla spalla, il personale medico deve essere pronto a intervenire per ridurre il dolore ed effettuare il corretto intervento di riposizionamento della testa dell’omero.
A seconda del tipo di lussazione diagnosticata, anteriore, posteriore, completa o parziale, gli operatori potranno trovarsi nella situazione di dover utilizzare antidolorifici o analgesici, nonché bende e altri strumenti atti a immobilizzare l’articolazione e accelerare la guarigione.
Tutta l’attrezzatura e gli strumenti utili per effettuare rapidamente il riposizionamento e l’immobilizzazione della spalla potranno essere acquistati presso un rivenditore specializzato come medicalcenteritalia.it, leader del settore dal 1974. Consultando il vasto catalogo online, il medico ha la possibilità di individuare rapidamente i prodotti di cui potrà avere bisogno presso lo studio medico, l’ambulatorio o l’ospedale, al fine di mettere in atto interventi mirati.
Lussazione della spalla: procedimento diagnostico
In molti casi, l’ortopedico è in grado di eseguire la diagnosi di lussazione tramite anamnesi, osservazione diretta del problema e palpazione dell’area danneggiata, senza bisogno di ricorrere ad attrezzature specialistiche.
In particolare, valuterà le caratteristiche con cui si manifesta il dolore, il tipo di trauma che lo ha generato, la mobilità articolare e la presenza di patologie osteo-articolari pregresse.
Laddove temesse la presenza di lesioni profonde che coinvolgano vasi sanguigni e nervi, in presenza di danni ad altre articolazioni o fratture ossee, nonché per classificare correttamente la tipologia di lussazione presente, il medico potrebbe altresì decidere di ricorrere a esami diagnostici per immagini, in particolare radiografia e risonanza magnetica.
In casi specifici, potrebbe essere inoltre richiesta l’esecuzione di una TAC.
I trattamenti per risolvere la lussazione alla spalla
Il trattamento d’elezione per la lussazione della spalla consta generalmente di due fasi:
- il contenimento del dolore;
- la sistemazione della testa dell’omero nella cavità glenoidea.
La terapia sintomatica prevede la somministrazione al paziente di farmaci antinfiammatori non steroidei e analgesici.
La seconda fase varierà in base alla tipologia e al livello di lussazione diagnosticata. Una lesione di Bankart derivante dal distacco o dalla mobilitazione del cercine glenoideo in seguito a trauma tenderà ad esempio a cicatrizzare autonomamente, ma in assenza di una manovra di riduzione effettuata da personale esperto, tenderà a recidivare, aumentando il danno articolare.
L’effettuazione della manovra di riduzione della lussazione della spalla deve essere effettuata entro un massimo di 48 ore dal verificarsi del trauma, così da garantire una corretta ripresa della mobilità articolare e limitare il rischio di complicazioni derivanti da danni secondari a nervi e strutture vascolari.
Quando è necessario mettere in atto pratiche dolorose, ma anche per limitare gli spasmi muscolari e aiutare i pazienti a rilassarsi, il medico può decidere di ricorrere ad analgesia procedurale o a sedazione.
Laddove radiografia e risonanza magnetica avessero portato al rilevamento di danni profondi o complicazioni quali fratture ed emorragie, il paziente dovrebbe essere sottoposto a intervento chirurgico effettuato con tecnica tradizionale o in artroscopia. Nel corso dell’operazione potrebbe essere necessario applicare placche o viti per migliorare la stabilità articolare e ridurre il rischio di ricadute.
Le principali tecniche di riduzione delle lussazioni alla spalla
Le manovre di riduzione delle lussazioni che interessano la spalla sfruttano principalmente la rotazione esterna e la trazione di tipo assiale. La scelta della tecnica più adatta dipende dalla diagnosi e dallo stato in cui si presenta il paziente; per questo motivo il medico dovrebbe avere dimestichezza con più tecniche.
Tra le più sicure e utilizzare per il trattamento delle lussazioni che interessano la spalla anteriore rientrano:
- l’autoriduzione di Davos;
- la tecnica FARES;
- la tecnica di Stimson;
- la manipolazione scapolare;
- la rotazione esterna;
- la trazione-controtrazione.
Lussazioni posteriori e inferiori vengono invece trattate generalmente con la sola trazione-controtrazione.
In tutti i casi, il trattamento deve essere eseguito il prima possibile, entro una trentina di minuti dalla diagnosi.
Immobilizzazione della spalla e post-operatorio
Al termine del trattamento di riduzione della lussazione, il medico deve provvedere a bloccare l’articolazione al fine di:
- evitare la fuoriuscita della testa dell’omero;
- ridurre il rischio di ulteriori traumi;
- favorire il processo di guarigione.
A tal fine, potranno essere utilizzati bendaggio elastico e tutore per spalla, i quali dovranno essere mantenuti in posizione per circa venti giorni o a discrezione del medico curante.
Strumenti e accessori per lussazioni alla spalla
La lussazione alla spalla è un evento comune e richiede un intervento immediato. Per poter intervenire prontamente, il medico deve avere a disposizione tutto l’occorrente per:
- effettuare una diagnosi immediatamente;
- ridurre il dolore e, se necessario, sedare il paziente;
- curare eventuali ferite;
- effettuare la manovra di riduzione più adeguata;
- intervenire a livello chirurgico;
- immobilizzare l’articolazione.
Risultano dunque indispensabili, oltre alle strumentazioni per la diagnostica per immagini, disinfettanti, kit per suture, bendaggi elastici, tutori e strumentazioni chirurgiche. Tutti gli strumenti e i prodotti devono essere di elevata qualità e garantire un utilizzo sicuro per la salute del paziente.