Cifosi: patologica curvatura della colonna vertebrale
In un nostro precedente articolo abbiamo parlato di deformazione vertebrale e di come poter correggere in parte la scoliosi. Ora tratteremo il tema della cifosi, una curvatura fisiologica della colonna vertebrale che può diventare patologica.
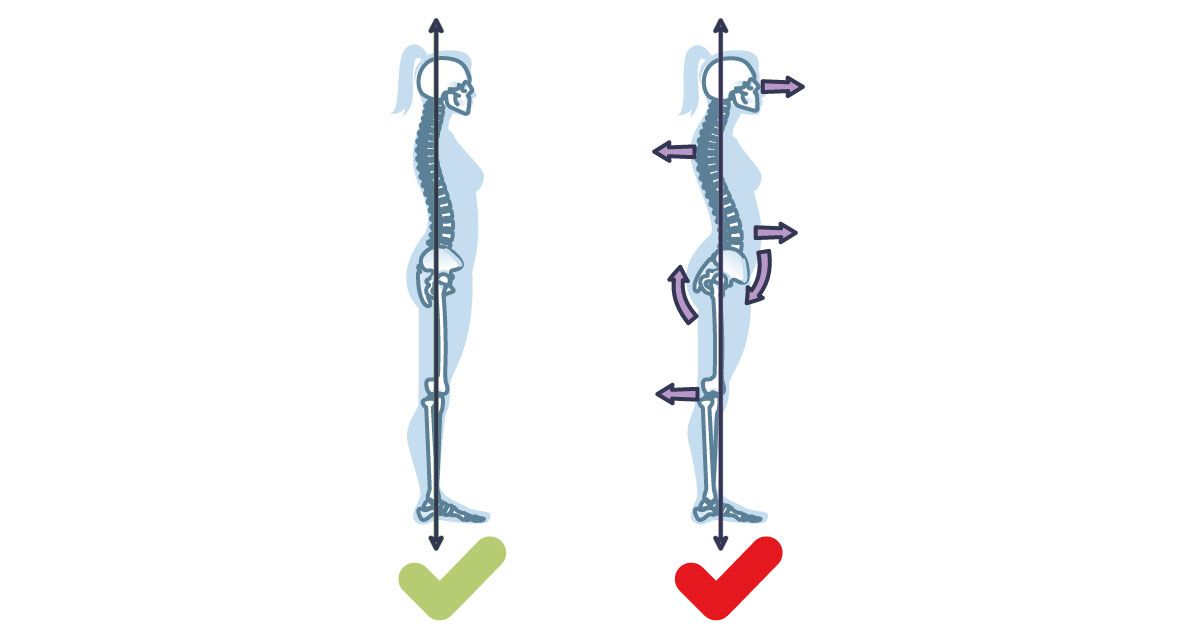
Il termine “cifosi” indica la curvatura in avanti della colonna vertebrale che, se è eccessivamente accentuata, viene definita “ipercifosi”, una curvatura patologica.
Le curve della colonna vertebrale aiutano a mantenere in equilibrio il peso del corpo e a conferirne flessibilità.
Affinché la cifosi resti una condizione “normale” deve rispettare un limite che va dai 20° ai 45°. Superati i 60°, si parla di ipercifosi.
L’ipercifosi può peggiorare altre problematiche posturali come, ad esempio, l’iperlordosi o la scoliosi. Per questo, è importante che ogni caso venga trattato da un ortopedico o da un fisioterapeuta specialista che sarà in grado di valutare la situazione a seconda delle caratteristiche del paziente.
L’origine più comune di questa deformazione è da ritrovare nella postura, specialmente negli adolescenti, e in questo caso si tratta di un atteggiamento cifotico (un difetto posturale) e non della patologia vera e propria.
È possibile effettuare una diversificazione delle diverse tipologie di cifosi:
- Cifosi cervicale;
- Cifosi dorsale;
- Cifosi toracica;
- Cifosi lombare
Quali sono i sintomi della cifosi?
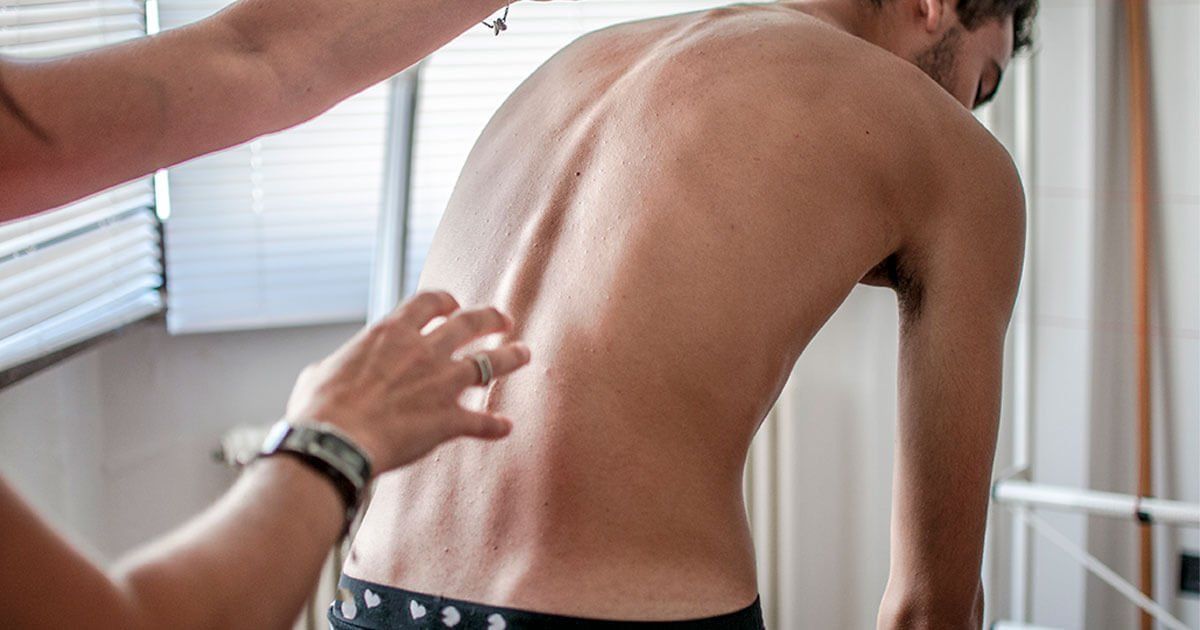
Il principale sintomo visivo è l’inarcamento della colonna; la schiena acquisisce una posizione gobba e, nei casi più gravi, il collo, le spalle e la testa sono molto inclinati in avanti.
L’ipercifosi può causare anche:
- Dolore alla schiena, specialmente nella zona superiore;
- Difficoltà respiratorie;
- Frequente formicolio alle braccia e alle gambe.
Questa condizione può peggiorare con l’avanzamento dell’età, soprattutto se non viene effettuato alcun tipo di trattamento.
Quali sono le cause?
Questa anomalia può nascere in seguito ad un indebolimento delle ossa spinali dovuto, ad esempio, all’osteoporosi.
Quest’ultimo è una malattia metabolica ossea che si caratterizza per il progressivo deterioramento della struttura del tessuto osseo.
Ne consegue la fragilità del sistema scheletrico che, anche in seguito a lievi traumi, può subire fratture profonde.
Altre possibili cause possono essere:
- Morbo di Scheuermann: la causa più frequente di cifosi non postulare. Questa patologia è rappresentata da alterazioni di alcune vertebre dorsali che causano un disallinaemento della colonna vertebrale;
- Cifosi congenita: si tratta di una naturale malformazione delle vertebre fin dalla nascita;
- Post trauma: ci riferiamo a fratture che portano all’appiattimento delle vertebre;
- Processi degenerativi: come, ad esempio, l’osteoporosi o l’artrosi:
- Dolori neuromuscolari: si tratta di cause più rare che derivano ad esempio da una paralisi cerebrale, distrofie muscolari, mielomeningocele e così via;
- Stress e/o depressione.
La cifosi dorsale
Si parla di cifosi dorsale quando il paziente presenta una curvatura superiore ai 45° della scala Cobb.
I sintomi della cifosi dorsale possono essere i seguenti:
- Dolore alla schiena;
- Debolezza muscolare;
- Formicolio agli arti inferiori e/o del tronco;
- Rigidità della colonna vertebrale.
In particolare modo, i sintomi della cifosi dorsale si manifestano in maniera visibile attraverso le spalle che gradualmente si sporgono in avanti fino a mantenere fissa questa inclinazione.
La cifosi rigida si presenta quando il tratto dorsale perde la sua mobilità, in modo specifico in estensione. Ciò comporta:
- Limitazione del movimento nel tratto dorsale;
- Possibili contratture muscolari;
- Sovraccarico delle vertebre lombari e cervicali, che si trovano nella situazione di dover compensare il movimento ridotto della zona dorsale).
La cifosi cervicale
Il collo è caratterizzato da una leggera curvatura in avanti, definita lordosi cervicale. Quest’ultima è la fisiologica curvatura che può essere più o meno accentuata, a seconda del soggetto di riferimento.
In alcuni soggetti le vertebre del collo tendono all’indietro piuttosto che in avanti e questo è il tipico caso di cifosi cervicale.
Se la problematica non è ad un livello avanzato, parliamo semplicemente di una tendenza alla cifosi cervicale.
Quest’ultima non reca gravi dolori o sintomi, si tratta di un atteggiamento posturale che posseggono le vertebre. A dimostrazioni di questo, è stato riscontrato che molte persone hanno una cifosi cervicale ma non ne sono a piena conoscenza.
I sintomi della cifosi cervicale possono essere:
- Tensione muscolare;
- Disturbi visivi che prescindono dalla vista;
- Senso di pesantezza alla testa;
- Rigidità al collo;
- Difficolta di concentrazione e/o vergini.
Come curare la cifosi?
La cura per la cifosi varia a seconda del livello di gravità che caratterizza il paziente.
Nel caso del dorso curvo, nella fase primordiale si consiglia un trattamento di rieducazione posturale, per rinforzare la colonna vertebrale.
Potremmo dire che la rieduzionazione postulare è consigliata in tutti i casi in quanto, oltre a controllare il dolore causato dalla cifosi, migliora l’equilibrio e l’armonia del proprio corpo.
L’attività fisica è un ausilio importante per il paziente colpito da una lieve cifosi. In questo caso, l’obiettivo principale è di rinforzare la muscolatura della schiena e degli addominali, rendendo più flessibile la colonna vertebrale. Questi fattori sono fondamentali per migliorare la postura.
Rinforzare i muscoli della colonna, aiutano a prevenire lesioni ed instabilità delle vertebre.
Per i casi di media gravità, sono indicati i trattamenti di fisioterapia che aiutano a riallineare la colonna.
Nel caso di un livello più avanzato di cifosi, sarà necessario l’uso di un corsetto ortopedico su sottoscrizione medica.
La durata dell’utilizzo deve essere stabilita da uno specialista in seguito ad un’accurata analisi del paziente. Generalmente, si consiglia di indossarlo circa 20 ore al giorno.
Il corsetto non eliminerà alla radice il problema, ma è un modo per contenerlo, impedendo ulteriori aggravamenti. Questa soluzione è adatta sopratutto ai soggetti che sono ancora in fase di crescita, in quanto in questo periodo la curvatura tende a peggiorare.
In caso di curvatura più pronunciata, nello specifico superiore ai 60 gradi, bisogna ricorrere alla chirurgia.Tendenzialmente, questa soluzione viene suggerita ai pazienti anziani o affetti da cifosi congenita.
Le possibili tecniche utilizzabili sono varie e vengono selezionate in base alla situazione del paziente.
La cifosi è una patologia grave, per questo trattarla e curarla è indispensabile per la tua salute!
Se dovessi avvertire uno dei sintomi descritti in questo articolo, consulta un ortopedico specialista per sottoporti ad una diagnosi accurata.